Blog dedicado al/la Auxiliar de Enfermería - También para personas interesadas en la salud - Blog de ayuda al opositor de Auxiliar de Enfermería - Guía de apoyo al opositor sanitario
PáginasQuiero daros la bienvenida a este vuestro blog, donde pondremos a vuestra disposición todos
lunes, 6 de agosto de 2012
Nutrición.
Las moléculas que intervienen en los procesos metabólicos se llaman biomoléculas y se clasifican en 5 grupos principales:
- Proteínas.
- Hidratos de carbono.
- Lípidos.
- Vitaminas.
- Minerales.
Definimos alimento:
toda sustancia, elaborada, semielaborada o bruta, que se destina al consumo humano, incluyendo las bebidas, el chicle y cualesquiera otras sustancias* que se utilicen en la fabricación, preparación o tratamiento de los alimentos, pero no incluye los cosméticos ni el tabaco ni las sustancias utilizadas solamente como medicamentos
Clasificación de los alimentos
Según el principio alimenticio:
- Hidrocarbonados (cereales y derivados)
- Proteicos (carnes, huevo, lácteos).
- Grasos (manteca, aceites, crema).
- Vitamínicos (frutas y hortalizas).
- Ricos en fibra (granos enteros, frutas y verduras).
La absorción de los nutrientes. La mayor parte de los nutrientes principales que se encuentran en los alimentos están unidos en grandes moléculas que no se pueden absorber de manera directa en el intestino por su tamaño o porque no son solubles. El sistema digestivo se encarga de reducir estas moléculas grandes para formar unidades más pequeñas que se absorban con facilidad y convertir las moléculas insolubles en formas solubles.
jueves, 2 de agosto de 2012
Última hora 1300 plazas TCAE en Madrid!!!
Aprobadas las 1300 plazas de Auxiliares de enfermería de la Comunidad de Madrid. Pronto saldrán las bases y la fecha para el pago de las tasas.
http://www.madrid.org/cs/Satellite?blobcol=urldata&blobheader=application%2Fpdf&blobheadername1=Content-Disposition&blobheadervalue1=filename%3D120802+CG+PLAZAS+RRHH.pdf&blobkey=id&blobtable=MungoBlobs&blobwhere=1311016551988&ssbinary=true
http://www.madrid.org/cs/Satellite?blobcol=urldata&blobheader=application%2Fpdf&blobheadername1=Content-Disposition&blobheadervalue1=filename%3D120802+CG+PLAZAS+RRHH.pdf&blobkey=id&blobtable=MungoBlobs&blobwhere=1311016551988&ssbinary=true
lunes, 9 de julio de 2012
Regiones del estómago.
Regiones
del estómago.
-Región del cardias:
se localiza inmediatamente por debajo de la unión gastroesofágica, es el esfínter
fisiológico que regula la entrada de alimentos e impide que haya reflujos en el
estómago.
-Región del
fundus: se sitúa en la parte superior izquierda del estómago a la izquierda
del cardias.
-Región del
cuerpo: se sitúa en el cardias y llega hasta el final de la curvatura
menos.
-Región del antro:
separa el estómago del duodeno, la mucosa del estomago se caracteriza por
presentar múltiples glándulas que segregan:
-Región
del píloro: separa el estómago del duodeno.
.Ácido
clorhídrico-mucina-agua-pepsina.
Paciente
ostomizado: Procede del Griego que significa coca o
apertura, y es la intervención quirúrgica mediante la cual comunicamos un
órgano hueco con el exterior a través de un orificio no natural.
Tipos
de estomas:
-estoma de
nutrición, supone una vía de nutrición cuando alguna causa impide hacerlo
por el medio natural.
-estoma de
eliminación, tiene como objeto de crear una salida artificial para la
evacuación de las heces.
lunes, 25 de junio de 2012
Sondaje Rectal.
Sondaje rectal: Se realiza mediante la introducción de una sonda por vía rectal con el fin de evacuar de
heces o flatulencias y también con fines terapéuticos para la administración de enemas radiocapacos.
Existen un tipo de sonda rectales que incorporan un balón en su extremo distal y que son utilizado para realización de enemas (de limpieza muchas veces a pacientes inconscientes).
Material utilizado:
-Sonda rectal (diferente tipo y calibre).
-Guantes.
- Gasas.
- Lubricante hidrosoluble.
- Pinza de clamp.
- Cuña.
- Bolsa colectora.
- Solución antiséptica.
- Esparadrapo hipoalérgico.
Protocolo:
Informar al paciente de la técnica a realizar y pedir su colaboración si puede.
Procurar y respetar la intimidad del paciente.
Lavar manos y poner guantes.
Colocar al paciente en posición de decúbito lateral izquierdo con pierna
derecha flexionada por encima de la izquierda (también conocida por Sims).
Colocar cuña o conectar a la sonda una bolsa, para evitar manchar la cama.
Lubricar abundantemente el extremo distal de la sonda.
Separar la nalga con la mano libre, para visualizar el ano.
Indicar al paciente que respire profundamente.
Introducir suavemente la sonda, aproximadamente 10 cm; asegurándose de que ha distienda demasiado el esfínter anal.
Retirar la sonda, si es preciso y/o mantenerla el tiempo indicado dependiendo de su finalidad.
Lavar la zona anal al retirar la sonda y siempre que sea preciso.
Colocar al paciente de forma cómoda
Recoger el material utilizado y proceder a su limpieza o eliminación.
Sacar guantes.
Lavar manos.
Registrar en la hoja de enfermería: día y hora de la colocación,
resultado del procedimiento y tiempo de permanencia de la sonda y nuestra firma.
Recordar siempre de dejan constancia de cada uno de los procedimientos que realizados.
jueves, 14 de junio de 2012
Alimentación por Sonda Nasogástrica.
Alimentación por Sonda Nasogástrica.
INSTRUMENTAL:
- Jeringa de 50 c.c. estéril.
- Guantes de un solo uso no estériles.
-Alimento preparado según fórmula.
-Un vaso de agua caliente.
-Sonda gástrica (Levin), Gasas, Toalla, Kocher y tapón para S.N.G.
-Lávese las manos con agua y jabón.
-Trasladar todo el material junto al paciente e informar al mismo de lo que vamos a realizar.
-Elevar la parte superior de la cama del enfermo, si éste puede movilizarse, para colocarlo en la posición de Fowler, y colocarle una toalla bajo su mentón.
-Si está contraindicado colocarlo en la posición de Fowler, colocarlo de lado (decúbito lateral), manteniéndolo con una almohada a su espalda.
-Colocarse los guantes y comprobar la correcta colocación de la sonda.
-Aspirar (traccionar el émbolo) con una jeringa para extraer el líquido residual del tubo de la sonda.
-Conectar la jeringa de 50 c.c. a la sonda gástrica;Verter unos 30-50 c.c. de agua caliente en la jeringa, para limpiar la sonda.
-Verter ahora el alimento en la jeringa.
-El alimento líquido llegará al estómago por la acción de la gravedad. Nosotros regularemos la velocidad del flujo elevando o descendiendo la jeringa.
-Poner cuidado de que no entre aire. Para ello evitaremos la falta de alimento en la jeringa.
-Verter alimento en la jeringa hasta llegar a administrar la cantidad indicada.
-Al terminar la administración hay que limpiar el tubo con unos 30-50 c.c. de agua y seguidamente pinzar la sonda para quitar la jeringa y luego tapar la sonda para que no penetre aire.
-Podemos fijar el cabo suelto de la sonda gástrica a la ropa del paciente con objeto de impedir que salga del estómago;Procederemos a lavar la boca del enfermo y su nariz, ya que con frecuencia se producen irritaciones en la misma y pueden formarse costras.
-Recogeremos el material, nos quitaremos los guantes y nos lavaremos las manos.
-El paciente deberá permanecer en la posición de Fowler entre 45 minutos y 1 hora después de alimentarlo por sonda para evitar vómitos o que tenga aspiraciones.
-En caso de que estuviera acostado, lo dejaremos colocado en decúbito lateral.
-Debe registrarse en las hojas de enfermería la cantidad de alimento y de agua que se le ha administrado así como las incidencias que se hayan producido.
lunes, 11 de junio de 2012
Gráfica Hospitalaria.
La
gráfica hospitalaria es un documento clínico que recopila datos
de un paciente.
Representa la relación que estos datos u observaciones
tienen entre sí y aporta información rápida y precisa sobre la evolución del
paciente.
Es un elemento que forma parte de la historia clínica
del enfermo y que, por lo tanto, está sujeta a la LOPD (Ley Orgánica de Protección
de Datos) en cuanto a confidencialidad, custodia y conservación de la misma.
Cada centro hospitalario diseña los modelos o formatos
más acordes a los servicios a los que va destinada.
La
gráfica hospitalaria es un documento clínico que recopila datos de un paciente.
Descripción de los apartados de una gráfica.
Las gráficas se configuran atendiendo a las necesidades
de cada unidad de un centro sanitario, pero en general todas constan de los
siguientes apartados:
-Datos identificativos, representación de las
constantes vitales, registro de balance de entradas y salidas y otros
registros.
Datos identificativos
En este apartado se registran los datos de filiación
del paciente y los referentes al centro y la unidad de hospitalización. Las
partes más habituales que suelen registrarse son:
-Anagrama del hospital.
-Identificación del paciente: nombre y apellidos,
teléfono, número de historia clínica del paciente, etc. Habitualmente estos
datos vienen recogidos en unas etiquetas codificadas que se pegan en la gráfica
en el espacio destinado a la filiación del paciente.
-Unidad_____________, ITF/TLF_____________.
-cama_____________, número de gráfica.
-Mes y año en curso.
-Fecha y/o día de hospitalización.
-Alergias: si tiene alergias a medicamentos, alimentos,
etc. Se registra de forma visible y, si no tiene, se suele registrar con las
siglas N/C (no conocidas).
Representación de las constantes vitales.
Este apartado dispone de una cuadrícula donde registrar las constantes
vitales. Está graduada en intervalos para representar los valores de cada
constante y dispone así mismo de escalas de referencia para cada constante,
representadas por las siglas R(negro) , TA (verde), P(azul) y T(rojo) (respiración, tensión arterial, pulso y temperatura).
La cuadrícula de constantes presenta divisiones verticales que separan
los días y los turnos de mañana, tarde y noche (M-T-N), así como divisiones
horizontales de dos tipos: unas líneas gruesas que marcan los
parámetros que aparecen en las distintas escalas de constantes y unas
líneas más finas para representar valores comprendidos entre esos intervalos.
El valor de cada intervalo en una gráfica será distinto según el diseño y
la constante a tratar.
Soporte informático de la gráfica.Actualmente el soporte papel habitual
de la gráfica está siendo sustituido por soporte informático, por medio de
diversos programas que representan gráficas en un monitor de ordenador y
que permiten guardar, recuperar o imprimir los datos siempre que sea
necesario.
sábado, 9 de junio de 2012
Convocatoria y Selección del Personal Estatutario
Convocatorias de selección y requisitos de
participación.
Se
efectuará por carácter periódico en el ámbito que cada administración de
servicio de salud lo determine, a través de convocatoria pública y mediante
procedimiento que garanticen los principios constitucionales de igualdad, mérito
y capacidad, así como el de competencia. Las convocatorias se anunciaran el
Boletín Oficial de la correspondiente
administración de salud.
Requisitos.
-Poseer
Nacionalidad Española.
-Estar
en posesión de la titulación exigida.
-Poseer
capacidad funcional necesaria para el desempeño de las funciones que se
derivendel correspondiente nombramiento.
-Tener
cumplido los 18 años y no exceder la edad de jubilación.
-No
haber sido separado del servicio, mediante expediente disciplinario de cualquier
servicio de salud o Administración pública.
En
las convocatorias para la selección de personal estatutario se reservará un cupo
no inferior al cinco por ciento, o al porcentaje que se encuentre vigente con
carácter general para la función pública, de las plazas convocadas para ser
cubiertas entre personas con discapacidad de grado igual o superior al 33%, de
modo que progresivamente se alcance el 2% de los efectivos totales de cada
servicio de salud, siempre que superen las pruebas selectivas y que, en su
momento, acrediten el indicado grado de discapacidad y la compatibilidad con el
desempeño de las tareas y funciones correspondiente.
Sistema de selección.
Oposición,
consiste en un serie de pruebas dirigidas a evaluar la competencia, aptitud e
idoneidad de los aspirantes para el
desempeño de las correspondiente funciones, así como a establecer su
relación.
Concurso,
consiste en la evaluación de la competencia, aptitud e idoneidad de los
aspirantes para el desempeño de las correspondientes funciones a través de la
valoración con arreglo a baremos de los aspectos más significativos de los
correspondientes currículos así como a establecer su orden de prelación.
Concurso-oposición,
consiste en la realización sucesiva, y en el orden que la convocatoria determine
de los dos sistemas anteriores.
Nombramiento.
El
nombramiento como personal estatutario fijo será expedido a favor de los
aspirantes que obtengan mayor puntuación en el conjunto de las pruebas y
evaluaciones. Los nombramientos serán publicados en la forma que se determine en
cada servicio de salud.
El
nombramiento se indicará expresamente el ámbito al que corresponde, conforme a
lo previsto en la convocatoria y en las disposiciones aplicables en cada
servicio de salud.
viernes, 8 de junio de 2012
martes, 5 de junio de 2012
Derecho de acceso a la Historia Clínica de los Profesionales Sanitarios
Artículo 24. Derecho de acceso a la historia clínica de los profesionales sanitarios e
instituciones
1. Los profesionales asistenciales del centro implicados en el diagnóstico o el tratamiento
del enfermo tendrán libre acceso a su historia clínica.
2. Cada centro establecerá los mecanismos que hagan posible el acceso a la historia clínica
Ley 1/2003, de 28 de enero, de la Generalitat, de Derechos e
Información al Paciente de la Comunidad Valenciana
22
en el momento del proceso asistencial en que sea necesario.
3. Asimismo, se puede acceder a la historia clínica, con finalidades epidemiológicas,
información estadística sanitaria, actividades relacionadas con el control y evaluación de la
calidad asistencial, las encuestas oficiales y los programas oficiales de investigación o
docencia, con sujeción a lo establecido en la Ley orgánica 15/1999, de 13 de diciembre, de
Protección de Datos de Carácter Personal, y la Ley 14/1986, de 25 de abril, General de
Sanidad, y las disposiciones concordantes. El acceso a la historia clínica con estas finalidades
obliga a preservar los datos de identificación personal del paciente, que siempre tendrán que
estar separadas de las de carácter clínico asistencial, salvo si el paciente, previamente, ha
dado su consentimiento.
4. Podrá accederse a la historia clínica por requerimiento de la autoridad judicial.
5. El personal encargado de tareas administrativas y de gestión de los centros sanitarios
podrá acceder exclusivamente a los datos de la historia clínica relacionados con dichas
funciones.
6. La historia clínica estará disponible, con absoluta garantía del derecho a la intimidad
personal y familiar, a efectos de inspección sanitaria, para las actividades de evaluación,
acreditación y comprobación del cumplimiento de los derechos del paciente, y otras
debidamente motivadas por la autoridad sanitaria y que tengan por finalidad contribuir a la
mejora de la calidad asistencial. En estos supuestos el acceso a la historia clínica estará
limitado a la información relacionada con tales fines.
7. Aquel personal que accede en el uso de sus competencias a cualquier clase de datos de
la historia clínica queda sujeto al deber de guardar el secreto de los mismos.
Artículo 25. Derecho del paciente a acceder a su historia clínica
1. El paciente tendrá derecho a acceder a todos los documentos y datos de su historia
clínica. El derecho de acceso conllevará el de obtener copias de los mencionados documentos.
Este acceso nunca será en perjuicio del derecho de terceros a la confidencialidad de sus datos
que figuren en ella.
2. Cuando no sea el paciente quien solicite el acceso a su historia clínica, solamente se
podrá efectuar si el paciente ha dado expresamente su conformidad por escrito.
3. El derecho de acceso del paciente a la historia clínica puede ejercerse también por
representación legal, siempre que ésta esté debidamente acreditada.
4. En el caso de pacientes fallecidos, sólo se facilitará el acceso a la historia clínica a los
familiares más allegados o miembro de la unión de hecho, salvo en el supuesto de que el
fallecido lo hubiese prohibido expresamente, constituyéndose el centro sanitario en garante de
la información.
5. No se facilitará, en ningún caso, información que afecte a la intimidad del finado, ni los
datos que perjudiquen a terceros, tal y como se recoge en el punto 1 de este artículo.
TÍTULO VI. Derecho a la intimidad
Artículo 26. Formulación y alcance del derecho a la intimidad
1. Toda persona tiene derecho a que se respete la confidencialidad de los datos referentes
a su salud. Nadie que no esté autorizado podrá acceder a ellos si no es al amparo de la
legislación vigente.
2. Todos los centros sanitarios adoptarán las medidas oportunas para garantizar los
derechos a los que se refiere el punto 1 de este artículo y a tal efecto elaborarán normas
internas y procedimientos protocolizados que regulen el acceso a los datos del paciente.
3. Todo paciente tiene derecho a que se preserve la intimidad de su cuerpo con respecto a
otras personas. La prestación de las atenciones necesarias se hará respetando los rasgos
básicos de la intimidad.
lunes, 4 de junio de 2012
Historia Clínica II.
Artículo 22. Contenido de la historia clínica
1. La historia clínica deberá contener la información suficiente para identificar claramente al paciente, justificar el diagnóstico y tratamiento y documentar todos los resultados con exactitud, para ello la historia clínica tendrá un número de identificación e incluirá los siguientes datos mínimos:
a) Identificación de la institución, del centro, número de tarjeta SIP, si procede, número de historia clínica y nota indicativa de las características de confidencialidad que contiene.
b) Datos suficientes para la identificación del paciente:
- Nombre y apellidos.
- Fecha y lugar de nacimiento.
- Sexo.
- Domicilio habitual y teléfono.
- Fecha de asistencia y de ingreso si procede.
- Indicación de la procedencia, en caso de derivación desde otro centro asistencial.
- Servicio o unidad en la que se presta la asistencia, si procede.
- Número de habitación y de cama en caso de ingreso.
- Médico responsable del enfermo.
- Todos aquellos documentos básicos que contemple la normativa vigente. Cualquier otro
dato que se establezca normativamente.
c) Datos clínico asistenciales:
- Anamnesis y exploración física.
- Descripción de la enfermedad o problema de salud actual y motivos sucesivos de consulta.
- Hoja de interconsulta.
- Procedimientos clínicos diagnósticos y terapéuticos empleados y sus resultados, con los dictámenes correspondientes emitidos en caso de exámenes especializados, y las hojas de interconsulta.
- Hojas de evolución y seguimiento.
- Documento de consentimiento informado, si procede.
- Hoja de voluntades anticipadas, si las hubiere.
- Hoja de autorización.
- Informe quirúrgico y de anestesia, si procede.
- Informe de alta.
- Hoja de problemas.
- Documento firmado de alta voluntaria, si lo hubiere.
- Informe de necropsia, si existe.
- Todos aquellos documentos básicos que contemple la normativa vigente.
d) Datos sociales:
- Informe social, si procede.
2. Para garantizar los usos de la historia clínica, especialmente el asistencial, se conservarán los documentos como mínimo cinco años a partir de la fecha del último episodio asistencial en el que el paciente haya sido atendido o desde su fallecimiento. Aquellos documentos especialmente relevantes se conservarán indefinidamente o por el tiempo que fije la normativa vigente al respecto. Las historias clínicas que sean prueba en un proceso judicial o
procedimiento administrativo se conservarán hasta la finalización del mismo.
sábado, 2 de junio de 2012
Historia Clínica
CAPÍTULO II. La historia clínica.
Artículo 21. Definición y tratamiento de la historia clínica.
1. La historia clínica es el conjunto de documentos en los que está contenida toda la información obtenida en todos los procesos asistenciales del paciente. La historia clínica tiene como fin principal facilitar la asistencia sanitaria, dejando constancia de todos aquellos datos que permitan el conocimiento veraz y actualizado del estado de salud del paciente,acumulando toda la información generada en cada episodio asistencial.
2. La historia clínica deberá realizarse bajo criterios de unidad e integración en todos los centros y servicios sanitarios, donde existirá una única historia por paciente, con el fin de facilitar en cualquier momento del proceso asistencial el conocimiento de todos los datos de un determinado paciente.
Estos datos deben estar disponibles para todos los profesionales que
intervengan en el proceso asistencial.
3. El centro debe almacenar las historias clínicas en instalaciones que garanticen la seguridad, confidencialidad, la correcta conservación y la recuperación de la información.
4. Las historias clínicas se pueden elaborar en soporte papel, audiovisual o informático,siempre que esté garantizada la autenticidad del contenido de las mismas y su reproducción futura.
En cualquier caso, debe garantizarse que queden debidamente registrados todos los cambios e identificados los médicos y demás profesionales asistenciales que los han realizado.
Se garantizará la confidencialidad de la información contenida en ella y se atenderá a lo dispuesto en la normativa vigente sobre tratamiento automatizado de datos de carácter personal.
5. En la historia clínica deberán ser claramente legibles, evitando, en lo posible, la utilización de símbolos y abreviaturas, y estarán normalizadas en cuanto a su estructura lógica, de conformidad con lo que reglamentariamente se disponga. Cualquier información incorporada deberá ser fechada y firmada de forma que se identifique claramente la persona que la realiza.
En las historias clínicas en las que participen más de un médico o un equipo asistencial, deberán constar individualizadas las acciones, intervenciones y prescripciones realizadas por cada profesional.
6. Los centros sanitarios deberán adoptar todas las medidas técnicas y organizativas necesarias para proteger los datos personales recogidos y evitar su destrucción o su pérdida accidental, y también el acceso, alteración, comunicación o cualquier otro tratamiento que no esté autorizado.
7. Los centros sanitarios dispondrán de un modelo normalizado de historia clínica, que recoja los contenidos fijados en el artículo siguiente, adaptados al nivel asistencial y la clase de prestación que se realice.
8. En caso de traslado urgente y/o obligado del paciente a otro centro asistencial, se remitirá una copia completa de la historia clínica a fin de garantizar a los facultativos del centro sanitario de destino el pleno conocimiento de la situación clínica actualizada del paciente.
viernes, 1 de junio de 2012
Derecho a la Documentación Sanitaria.
TÍTULO V. Derechos de documentación.
CAPÍTULO I. Informe de alta, alta forzosa y otros informes.
Artículo 18. Informe de alta.
Todo paciente o familiar o persona allegada en los términos establecidos en esta ley, al finalizar el proceso asistencial, tiene derecho a recibir un informe de alta con los siguientes contenidos mínimos: datos del paciente, un resumen de su historial clínico, la actividad asistencial prestada, el diagnóstico y las recomendaciones terapéuticas. Las características, los
requisitos y las condiciones de los informes de alta, se determinarán de forma reglamentaria por la Conselleria de Sanidad.
Artículo 19. Alta forzosa.
1. Los pacientes o, en su caso, personas que pueden recibir el informe de alta, estarán
obligados a firmar el alta cuando no acepten el tratamiento prescrito; de negarse a ello, la
dirección del centro sanitario, a propuesta del médico responsable, podrá ordenar el alta
forzosa.
El hecho de no aceptar el tratamiento prescrito no dará lugar a un alta forzosa cuando haya
tratamientos alternativos, aunque tengan carácter paliativo y el paciente acepte recibirlos.
Todas estas circunstancias serán y quedarán debidamente documentadas.
2. En el caso de que no se aceptara el alta forzosa, la dirección del centro, una vez comprobado el informe clínico correspondiente, deberá oír al paciente, y si persiste en su negativa lo pondrá en conocimiento del juez para que confirme o revoque la decisión.
Artículo 20. Información técnica, estadística y administrativa de los profesionales. Los profesionales sanitarios, además de las obligaciones que en materia de información Ley 1/2003, de 28 de enero, de la Generalitat, de Derechos e Información al Paciente de la Comunidad Valenciana 20 clínica les corresponde, según se establece en esta ley, tendrán, asimismo, el deber de
cumplimentar los protocolos, registros, informes estadísticos y demás documentación técnica o administrativa, relacionada con los procesos asistenciales en los que intervengan, y que se requiera por las autoridades sanitarias, incluidos los relativos a investigaciones médicas e información epidemiológica.
jueves, 31 de mayo de 2012
miércoles, 30 de mayo de 2012
Dietética y Nutrición.
Dieta equilibrada:Es cuando en el menú
de 24/horas se aporta al organismo la cantidad recomendada de calorías,
proteínas, hidratos de carbono, grasas, calcio, hierro, vitamina A, del complejo
B y C, riboflavina y niacina. Por tanto una dieta equilibrada debe aportar al
organismo calorías, proteínas, minerales y vitaminas.
Dieta terapéutica que son
otra cosa que modificaciones en la dieta normal del individuo adaptándolas a
las necesidades que por su enfermedad, tiene en ese momento.
Dietoterapia. Es el conocimiento de la administración
de los alimentos de forma adecuada en los estados de enfermedad, partiendo del
conocimiento profundo del organismo humano y de los alimentos.
La nutrición es principalmente el aprovechamiento de
los nutrientes.
Encargada del estudio y mantenimiento del equilibrio homeostático
el organismo a nivel molecular y macro sistémico, garantizando que
todos los eventos fisiológicos se efectúen de manera correcta, logrando una
salud adecuada y previniendo enfermedades.
Los procesos macrosistémicos están relacionados a la
absorción, digestión metabolismo y eliminación.
La nutrición también es la
ciencia que estudia la relación que existe entre los alimentos y la salud,
especialmente en la determinación de una dieta.
Existen seis clases de nutrientes que el cuerpo
necesita: carbohidratos, proteínas, grasas, vitaminas, minerales y agua.
Es importante consumir diariamente sus seis nutrientes para construir y
mantener una función corporal saludable.
Balance energético: Se entiende por balance energético
la relación entre el consumo de energía y el gasto de ella.
jueves, 24 de mayo de 2012
Vocabulario médico II
Abducción: Acto de separación activo o pasivo de una parte del cuerpo respecto al plano medio o eje del cuerpo. Alejar.
Alelo: Cada una de las formas alternativas que presenta un gen, que ocupa el mismo sitio o locus en los cromosomas homólogos.
Algia: Sufijo que significa dolor.
Amenorrea: Falta de menstruación en una mujer cuando tiene la edad correspondiente y no está embarazada.
Anatoxina: Toxina microbiana que ha perdido su toxicidad por acción del calor o del formol pero todavía conserva sus propiedades antigénicas. Se utilizan para hacer vacunas como la antitetánica y la antidiftérica.
Corea de Huntington: Enfermedad hereditaria de transmisión autosómica dominante que se manifiesta en los adultos y los ancianos, caracterizada por movimientos involuntarios y alteraciones psíquicas.
Enfermedad de Crohn: Enfermedad de inflamación crónica del intestino que afecta especialmente al ano, colon e íleon terminal.
Dis: Prefijo que significa dificultad, desorden o imperfección.
Disfagia: Dificultad a la hora de deglutir líquidos, sólidos o ambos tipos de alimentos.
Disuria: Dificultad para la micción debida a procesos patológicos, como cálculos renales, inflamación o prostatismo.
miércoles, 23 de mayo de 2012
Sistema Linfático.
Sistema linfático: Este sistema es uno de los
componentes principales del sistema inmune y está compuesto por una red de
órganos, conductos y ganglios linfáticos.
El conjunto de tejidos y órganos que participan en la respuesta inmune se conoce como sistema linfático. Está constituido por órganos, vasos, ganglios y tejido linfático. Este sistema cumple tres funciones básicas:
El conjunto de tejidos y órganos que participan en la respuesta inmune se conoce como sistema linfático. Está constituido por órganos, vasos, ganglios y tejido linfático. Este sistema cumple tres funciones básicas:
Defensa: en los ganglios
linfáticos, los linfocitos se reproducen para dar respuesta a los antígenos.
Absorción de grasas: la mayor parte de las grasas son absorbidas por el sistema linfático y transportado posteriormente hacia la sangre.
Intercambio capilar: recupera sustancias que el flujo sanguíneo ha perdido en el intercambio capilar.
Absorción de grasas: la mayor parte de las grasas son absorbidas por el sistema linfático y transportado posteriormente hacia la sangre.
Intercambio capilar: recupera sustancias que el flujo sanguíneo ha perdido en el intercambio capilar.
La
linfa: Es un líquido transparente que recorre los vasos
linfáticos, gracias a las contracciones de los músculos y arterias y al
movimiento de las extremidades del cuerpo.
Bazo: Este órgano está situado debajo del diafragma, en
la parte izquierda del abdomen. Sus principales funciones son proteger al
cuerpo contra las infecciones, filtrar la sangre, destruir las plaquetas y glóbulos rojos
desgastados.
Timo: Se encuentra en la zona media del cuerpo, detrás
del esternón. En su interior existe una médula llena de linfocitos T preparados
para multiplicarse.
martes, 22 de mayo de 2012
Traumatismo Torácico.
El traumatismo torácico es todo aquel que se produce
sobre la caja torácica, pulmones, corazón,grandes vasos intratoracicos y resto de estructuras
mediastínicas.
Como en todo politraumatizado, es mandatorio seguir el
protocolo A-B-C.
Siguiendo dicho protocolo orienta hacia el trauma
torácico la presencia en la inspección de:
-Respiración rápida y superficial.
-Cianosis.
-ventilación
asimétrica.
-Distensión de venas del cuello .
Palpación de toda la caja torácica buscando zonas de dolor, crepitación,
enfisema subcutáneo, lesiones cutáneas, desplazamiento traqueal.
Neumotórax
a tensión producido por entrada de aire en la cavidad pleural,
desde el exterior o desde el interior.
Clasificación:
El neumotórax traumático se divide:
-Cerrado.
Abierto en función de la presencia o no de herida penetrante, con mucha frecuencia se acompaña de hemotórax de cuantía variable.
lunes, 21 de mayo de 2012
viernes, 18 de mayo de 2012
Planos Anatómicos
Posiciones anatómicas.
-Decúbito llamada también posiciones
corporales básicas que adopta el enfermo cuando se encuentra en la
cama.

.Decúbito supino o posición
anatómica.
.Decúbito lateral izquierdo o
derecho.
.Decúbito
prono.
-Posición de fowler: El paciente se haya sentado
formando un ángulo de 45º y las piernas ligeramente flexionadas. Se
utiliza en exploraciones de cabeza, ojos, cuello, oídos, nariz, garganta, y
pecho. Algunas patologías cardiacas requieren
esta posición.
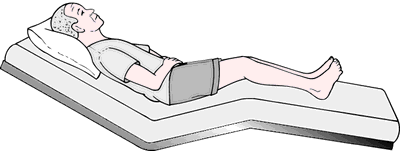
-Posición
de Sims o semiprono: Similar a la decúbito lateral, pero el brazo
descansa en la parte interior y se lleva a tras y el otro se coloca en posición
de flexión del codo. Se utiliza en enfermos inconscientes para facilitar la
eliminación de secreciones y también para las exploraciones
rectales.
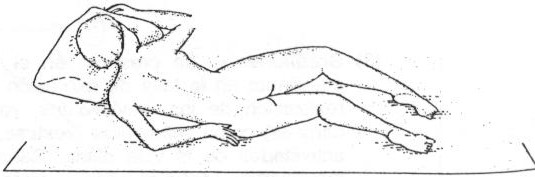
-Posición ginecológica o de
litotomía: El paciente se acuesta boca arriba y coloca las piernas en
unos estribos. Se utiliza en ginecología para examen manual de la pelvis, recto,
vagina y para exploraciones de embarazada.
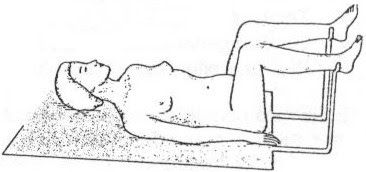
-Posición
trendelenburg: El paciente se
coloca en decúbito supino, pero con la diferencia del plano del cuerpo está
inclinado 45º respecto al suelo, pies más altos que la cabeza. Se utiliza
en shock hipovolémicos., desmayos,
lipotimias, para intentar restablecer el riego sanguíneo.
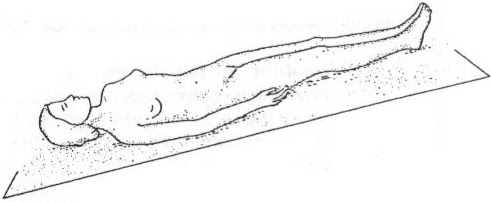
-Posición de Morastin o
antitrendelenburg: el paciente
está en supino boca arriba en un ángulo de 45 grados respecto al plano
del suelo, tiene la cabeza más alta que los pies. Se utiliza para evitar el
reflujo gástrico, hernias de hiato y enfermedades
respiratorias.
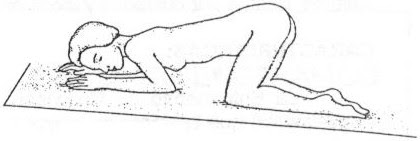
-Posición
genopectural: conocida con el nombre de mahometana. El paciente adopta
ala posición similar a la que los mahometanos utilizan para sus oraciones. Sirve
para las exploraciones de recto y ano.
jueves, 17 de mayo de 2012
Virginia Henderson.
Virginia
Henderson define a la enfermería en términos funcionales como
: " La única función de una enfermera es ayudar al
individuo sano y enfermo , en la realización de aquellas actividades que
contribuyan a su salud , su recuperación o una muerte tranquila , que éste realizaría
sin ayuda si tuviese la fuerza , la voluntad y el conocimiento necesario . Y
hacer esto de tal forma que le ayude a ser independiente lo antes posible".
Partiendo de la teoría de las necesidades humanas
básicas , la autora identifica 14 necesidades básicas y fundamentales que
comporten todos los seres humanos , que pueden no satisfacerse por causa de una
enfermedad o en determinadas etapas del ciclo vital , incidiendo en ellas
factores físicos , psicológicos o sociales .
Necesidades
humanas básicas.
Estas necesidades comunes a toda persona, enferma o
sana, son:
1-Oxigenación.
2-Nutrición e hidratación.
3-Eliminación de los
productos de desecho del organismo.
4-Moverse y mantener una
posición adecuada.
5-Sueño y descanso.
6-Usar prendas de vestir adecuadas
7-Termorregulación
8-Mantener la higiene.
9-Evitar los peligros del
entorno.
10-Comunicarse con otras
personas.
11-Vivir según sus valores
y creencias.
12-Trabajar y sentirse
realizado.
13-Participar en
actividades recreativas.
14-Aprender, descubrir y
satisfacer la curiosidad.
miércoles, 16 de mayo de 2012
Florence Nightingale
Florence
Nightingale fue una
célebre enfermera, escritora y estadística británica,
considerada una de las pioneras de la enfermería moderna y creadora
del primer modelo conceptual de enfermería. Se destacó desde muy joven
en matemáticas, y aplicó sus conocimientos
de estadística a la epidemiología y a la estadística sanitaria.
Nightingale sentó las bases de la profesionalización de la enfermería con el
establecimiento, en 1860, de su escuela de enfermería en el Hospital Saint
Thomasde Londres, actualmente parte integrante del King's College de
Londres y del NHS. Fue la primera escuela laica de
enfermería en el mundo.
En 1859 se
publicaron sus Notas sobre Enfermería: Qué es y qué no es,
un pequeño libro que sirvió como base del programa de estudios de la Escuela
Nightingale y de otras escuelas de enfermería que siguieron el mismo modelo, a
pesar de haber sido escrito como guía para quienes ejercían cuidados de
enfermería a domicilio.
De
fe anglicana, Nightingale creía que Dios la había inspirado para ser enfermera.
Alcanzó fama mundial por sus trabajos pioneros de enfermería en la asistencia a
los heridos durante la Guerra de Crimea. A partir de ese momento fue
conocida como«La Dama de la Lámpara», por su costumbre de realizar
rondas nocturnas con una lámpara para atender a sus pacientes.
lunes, 14 de mayo de 2012
Vocabulario Médico II

Vocabulario Médico.
Salpingitis:
inflamación de las trompas de Falopio.
Sartorio: Músculo más grande del cuerpo
humano. Va desde la meseta interna de la tibial hasta el
íleon.
Senescencia: última etapa de la vida,
desde los 65 años.
Sialorrea: aumento en la producción de
saliva, debido a un fenómeno psicológico o patológico.
Vocabulario a tener en cuenta para los profesionales sanitarios.
Algunas veces nos encontramos con la dificultad de entender algunas
indicaciones por parte de los facultativos debido muchas veces al
desconocimiento de la terminología médica, cosa compresible para las personas
que no están en connivencia con esta profesión, pero no excusable para el
personal sanitario. Aquí dejo algunos términos que seguramente a lo largo de
nuestra carrera profesional escucharemos por parte del personal médico.
Colpo: prefijo que indica relación con
la vagina.
EDO: Enfermedad de declaración
obligatoria.
EG:
edad gestacional.
DTA: demencia tipo
Alzheimer.
COT: cirugía ortopédica
traumática.
Copro: Prefijo que indica relación con
las heces.
Cole: Prefijo que indica relación con
la bilis.
COC:
Consciente-Orientado-Colaborador.
DLD:
Decúbito-Lateral-Derecho.
ECG:
Electrocardiograma.
Ect
(o): prefijo que indica fuera de o en el exterior.
EPINE: Estudio de Prevalencia de la
Infección Nosocomial en España.
sábado, 12 de mayo de 2012
Estatuto Marco
Ley
55/2003, de 16 de Diciembre, del Estatuto Marco del personal estatutario de los
Servicios de Salud.
Consta
de 114 capítulos
Objeto
de la Ley:
Esta
ley tiene como objeto establecer las bases reguladoras de la relación
funcionarial especial del personal estatutario de los servicios de salud que
conforman el Sistema Nacional de Salud, a través del dicho
personal.
¿Ámbito
de aplicación?
Al
personal estatutario que desempeñe su función en los centros e instituciones
sanitarias de los servicios sanitarios de salud de las Comunidades Autónomas o en los
centros y servicios sanitarios de la Administración General del
Estado.
a)
Sometimiento
pleno a la Ley y el derecho derecho. b) Igualdad, mérito, capacidad y publicidad en el acceso a la condición de personal estatutario.
c) Estabilidad en el empleo y en el mantenimiento de la condición de personal estatutario fijo.
d) Libre circulación del personal estatutario en el conjunto del Sistema Nacional de Salud.
e) Responsabilidad en el ejercicio profesional y objetividad como garantías de la competencia e imparcialidad en el desempeño de las funciones.
f) Planificación eficiente de las necesidades de recursos y programación periódica de las convocatorias.
g) Integración en el régimen organizativo y funcional del Servicio de Salud y de sus Centros e Instituciones.
h) Incorporación de los valores de integridad, neutralidad, transparencia en la gestión, deontología y servicio al interés público y a los ciudadanos, tanto en la actuación profesional como en las relaciones con los usuarios.
i) Dedicación prioritaria al servicio público y transparencia de los intereses y actividades privadas como garantía de dicha preferencia.
j) Coordinación, cooperación y mutua información entre las Administraciones Sanitarias Públicas.
k) Participación de las Organizaciones Sindicales en la determinación de las condiciones de trabajo, a través de la negociación en las Mesas correspondientes.
Clasificación del personal estatutario.
.Personal
Estatutario Sanitario.
.Licenciados
con títulos de especialidad en ciencias de la
salud.
.Licenciados
sanitarios.
.Diplomados
con titulación de especialidad en Ciencias de la
Salud.
.Diplomados
Sanitarios.
-Personal
estatutario de Gestión y
Servicios.
a).Personal de formación universitaria.
*Licenciados
universitarios o con titulo equivalente.
*Diplomados
universitarios o equivalentes.
b).Personal de formación
profesional.
*Técnico
superiores o personal con titulo equivalente.
*Técnicos
o personal con titulación equivalente.
c).Otro personal. Con graduado en educación secundaria o
equivalente.
Tipos
de nombramientos.Personal estatutario fijo. El que una vez superado el correspondiente proceso selectivo, obtiene un nombramiento con carácter permanente.
Personal estatutario temporal. Por razones de urgencia o necesidad o para el desarrollo de la actividad normal en el centro de trabajo.
Este tipo de nombramiento temporal puede ser: Interino- Eventual.
Suscribirse a:
Entradas (Atom)